Развитие бесплатной врачебной помощи населению в России.
«Охранение народного здравия» в Российской Империи: забытые достижения (1880—1910-е гг.)
В общественном сознании укрепилось представление о том, что все достижения в этой области приходятся на годы правления «большевиков и коммунистов». Точка зрения расхожая, однако искажающая исторические реалии. Ибо как раз в годы правления Романовых — особенно Императоров Александра II, Александра III и Николая II, — развитие медицины в нашей стране получило мощный импульс. Именно в последние десятилетия XIX и в начале XX вв. был заложен тот прочный фундамент, на котором и оказались возможными достижения советского периода.

Иллюстрированный журнал науки, искусства и литературы "Природа и Люди" № 47, 1913 года. Из статьи " Всероссийская гигиеническая выставка в С.-Петербурге".
К сожалению, «царской» медицине не повезло: утверждение большевиков с их идеологизированным подходом к истории привело к тому, что в историографии её достижения либо замалчивались, либо подавались как первые робкие шаги, постоянно встречавшие сопротивление «правящей верхушки». Якобы только советская власть открыла широкую дорогу развитию медицины. Этот взгляд господствовал без малого семь десятков лет и такую мощную инерцию преодолеть крайне сложно. В последние десятилетия делались попытки пересмотреть или хотя бы скорректировать прежнее отношение к монархическому периоду развития отечественной медицины, но работа эта далеко не доведена до конца.
Организация широкой медицинской помощи в России начала складываться в середине 1860-х гг., вслед за земской реформой Императора Александра II. Сразу надо сказать, что аналогов этой системе за рубежом не было: если ранее санитарно-медицинское дело строилось по примеру европейских стран с их упором на коммерческую деятельность многочисленных частнопрактикующих врачей, то отныне у нас пошли своей дорогой. В первую очередь это касалось широкого привлечения к делу управления данной сферой общественности — именно на земства была возложена обязанность организовывать медслужбу на подведомственной им территории. В их ведение были переданы губернские больницы и лечебницы, учреждения среднего образования (фельдшерские и повивальные школы). Земства финансировали мероприятия по санитарному надзору и просвещению, охране материнства и детства, борьбе с «социальными болезнями» и эпидемиями. Последнее в те времена было особенно важно из-за огромных пространств Империи. Историки медицины выявили закономерность: периоды подъёма в развитии данной сферы (как научного, так и организационного) следовали именно за крупными эпидемиями.
Почти сразу началась самоорганизация врачебного сообщества: с начала 1870-х гг. проходят губернские врачебные съезды, а в 1883 г. образовывается Общество русских врачей в память Н.И. Пирогова, которое стало идеологическим и организационно-методическим центром общественной и земской медицины. Появились специализированные печатные органы: журнал «Общественный врач» и др. На их страницах разворачивались дискуссии о роли медицины в жизни общества, о принципах её функционирования. Последние, в общем и целом, сложились к концу XIX в.: планомерность в медицинской работе и развитии системы здравоохранения, научность в практической деятельности, сочетание лечебной и санитарно-профилактической деятельности, всесословность и общедоступность. И надо отметить, что нигде в то время к постановке медицинской работы не подходили с такой тщательностью и основательностью, как в нашей стране.
С целью более эффективного проведения работы медики разработали нормативы охвата врачебными услугами: предполагалось, что одна больница должна обслуживать 10 тыс. чел., а оптимальный радиус обслуживания был определён в 10 вёрст. Земская медицина упорно двигалась к этой цели: по состоянию на 1914 г. в среднем одна больница приходилась на 25 тыс. чел., а радиус обслуживания составлял чуть более 17 вёрст. Хорошими темпами шло распространение «стационарной системы»: в 1910 г. уже в 64% земских врачебных участков имелись больницы, которые дополнительно обслуживали население ещё 12% участков.

"Народный календарь", 1914 год.
На рубеже XIX—XX вв. формируется отдельная группа медиков: санитарно-эпидемиологических врачей, которые имели уже более узкую специализацию, но также выполняли контрольные функции по отношению к другим медработникам.
С 1880—1890-х гг. земства перестали брать плату с амбулаторных больных (сначала на фельдшерских пунктах, а затем и на врачебных приёмах). Бесплатными один за другим становились такие виды помощи, как: амбулаторная с выдачей лекарств и лечебных пособий, лечение в больницах, хирургическая и специальная помощь, родовспоможение… Как результат, плата за помощь к 1910 г. сохранялась только в уездных городских больницах и лишь для пациентов из других уездов.
Делалось всё это не только из благих побуждений — одной из целей было увеличение посещаемости больниц населением. Известно, что если в городах обращение в медучреждения стало обыденным делом довольно быстро, то сельское население шло в стационары и на приём к врачам неохотно. Бесплатность должна была стать весомым аргументом «за». С той же целью всё более широкого охвата открывались учреждения нового типа: детские ясли-приюты (в первую очередь на селе в пору страды), лечебно-продовольственные пункты для пришлых рабочих, грязелечебницы. И постоянно шла просветительская работа, особую роль в которой играла работа с крестьянством. Издавались листовки и брошюры, проводились народные чтения и беседы со световыми картинками. Организовывались даже передвижные выставки по охране здоровья: в 1912 г. были пущены 5 вагонов-выставок на железных дорогах (Северо-Западной, Николаевской, Пермской, Московско-Казанской, Владикавказской) и 1 баржа (на Мариинской системе и Волге). Так осуществлялся принцип единства лечебной и санитарно-профилактической работы.
Медико-организационная работа проводилась силами земств и в их деятельности стала играть очень важную роль. Это видно даже по бюджетным расходам: если в конце 1860-х гг. названные мероприятия отнимали 8% финансовых затрат органов самоуправления, то в 1890 г. — уже 21%, в 1903 г. — 28%, в 1913 г. — 25% (причём падение доли скрывает рост расходов: с 30 млн. до 63,7 млн. руб. за те же годы).
Говоря о финансах, самое время упомянуть о ещё одной важной составляющей успешного развития русского здравоохранения — а именно, роли государственных структур. В первую очередь это выражалось в финансовой помощи земствам. Благодаря успешной экономической политике в 1890—1910-е гг. казённые расходы на здравоохранение резко выросли: с 44 млн. руб. в 1901 г. до 145,1 млн. в 1913 г. Субсидии земствам, ранее спорадические, стали регулярными. И если в 1907 г. выделено было 2,4 млн. руб., то в 1913 г. — уже 40,8 млн.! Начиная с 1911 г. правительство начало финансировать санитарные мероприятия земств: устройство сооружений водоснабжения, постройку заразных бараков и дезинфекционных камер и т.д. Вышел также циркуляр об участковых санитарных попечительствах. Так была поставлена точка во внутренних спорах земцев относительно необходимости развития санитарно-гигиенической службы.
Самые высокие статьи расходов:
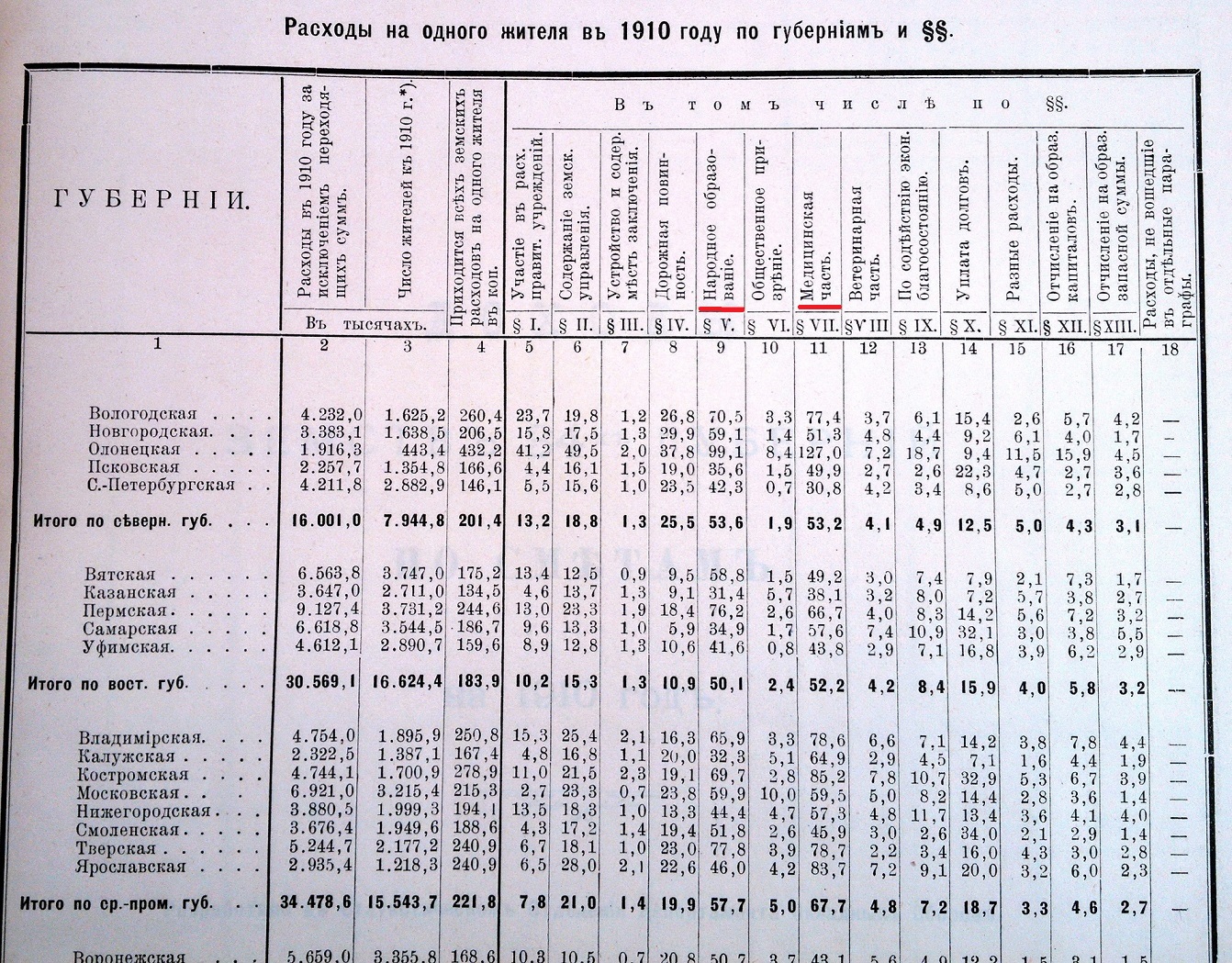
"Доходы и Расходы земств 34-х губерний по сметам на 1910 год". Разработано в Статистическом Отделении Департамента Окладных сборов. Санкт-Петербург. 1912 год. Из всех статей бюджета, расходы земств на медицинское обеспечение народа стояли на первом месте. На втором месте были расходы на народное образование . В 1910 году на медицинскую часть было ассигновано 28,4 % общеземского расходного бюджета.
Земская постановка медицинского дела стала образцом для городских властей — хотя здесь упор делался на санитарно-гигиеническую сторону вопроса, а также на общественное призрение. Тон задавали крупнейшие города. В Санкт-Петербурге муниципальная медицина появилась в 1884 г. и также осуществлялась бесплатно. В 1910 г. в городе насчитывалось 278 лечебных заведений разного типа (муниципальные, военные, благотворительные, частные). В Москве муниципальная врачебная помощь начала действовать с 1866 г., к 1914 г. «вторая столица» обладала одной из наиболее разветвлённых сетей учреждений в стране: 21 больница, 14 амбулаторий, 11 родовспомогательных заведений. Обслуживание в них было бесплатным. К этому можно добавить 20 университетских клиник, 22 больницы благотворительных организаций, 88 частных больниц. Москва и Петербург были в числе первых городов страны, где появились станции скорой медпомощи.
В период правления Александра III и Николая II правительство много внимания уделяло «рабочему вопросу»: улучшению условий труда и быта фабрично-заводских рабочих, повышению уровня их жизни. Устройство больниц при заводах и фабриках для стационарного лечения рабочих стало обязательным для предпринимателей ещё в 1866 г. Законодательство о фабричной инспекции 1882 г. включало в себя пункты о наблюдении за надлежащим образом организации санитарно-медицинской помощи и охраны труда. В 1903 г. вышли «Правила о вознаграждении потерпевших вследствие несчастных случаев рабочих и служащих, а равно членов их семейств, в предприятиях фабрично-заводской, горной и горнозаводской промышленности». Самые же серьёзные изменения в этой сфере произошли в 1912 г., после принятия законов «Об обеспечении рабочих на случай болезни» и о государственном страховании рабочих. Согласно ему, обязательными стали организация амбулаторного лечения и первой помощи при несчастных случаях. Создавались больничные кассы, в которые поступали отчисления предпринимателей и рабочих. Предусматривалась выплата пособий (при утрате трудоспособности в связи с заболеванием, травмой, беременностью и родами, при смерти ― на погребение). «Кассовая медицина» быстро приобрела широчайшее распространение: к 1916 г. существовали 2403 кассы, насчитывавшие почти 2 млн. членов. В то же время, заметно приостановилось создание новых лечебниц при фабриках и заводах. Вместо этого их владельцы обязаны были непременно входить в соглашения об оказании помощи с земскими, городскими и частными лечебными учреждениями.
Как бы то ни было, медицинское обслуживание постепенно налаживалось, и к началу Великой Войны различными его видами (амбулаторным, больничным и пр.) пользовались уже 83—85% фабрично-заводских рабочих .
Вот лишь некоторые примеры:


Больница для рабочих Кренгольмской мануфактуры, 1913 г.




Санаторий при фабриках Товарищества Южской мануфактуры Балина А.Я. Село Южа Вязниковского уезда Владимирской губернии. Фото Павлова П.П. 1910 г.

Из книги "Благотворительность в России". Составлено по Высочайшему повелению Собственной Его Императорского Величества Канцеляриею по учреждениям Императрицы Марии. Том II. Часть I. СПб., 1904.
Подробнее: Больницы для рабочих в Российской Империи.

Справочник для рабочих "Охрана жизни и здоровья рабочих в промышленности". 1915 год. От Министерства торговли и промышленности.
Рассказывая об организации медпомощи в Российской Империи, нельзя не упомянуть о медицинском образовании — как главном «поставщике» кадров для данной сферы. Оно было по преимуществу государственным. Существовали также частные заведения, однако государство, понимая важность качественного образования, прямо или косвенно контролировало подготовку специалистов в них (к примеру, следя за содержанием программ обучения). К 1917 г. в России насчитывалось два десятка медицинских ВУЗов. Среди них были соответствующие факультеты Московского, Киевского, Харьковского, Юрьевского, Вильнюсского, Казанского, Саратовского, Новороссийского, Варшавского, Пермского, Томского университетов, Военно-медицинская академия, Психоневрологический институт в Петербурге, Высшие женские курсы в Одессе, Екатеринославе, Саратове, женские мединституты в Петербурге, Москве, Киеве, Харькове, Ростове-на-Дону (здесь укажем, что именно в России открылся первый в мире медицинский ВУЗ для женщин — им стал Особый женский курс для образования ученых акушерок при Медико-хирургической академии, созданный в 1872 г.).



Из журнала "Нива" № 41, 1897 г.
В ВУЗах концентрировалась исследовательская работа — и надо отметить, что конец XIX и начало ХХ вв. стали временем подлинного расцвета русской медицинской науки. Имена С.П. Боткина, И.М. Сеченова, Н.В. Склифосовского, Ф.Ф. Эрисмана, И.И. Мечникова, В.М. Бехтерева, А.П. Доброславина, В.П. Образцова, Г.А. Захарьина, В.Ф. Снегирёва и десятков других специалистов в самых разных сферах медицинского знания вошли в историю мировой медицины. Многие из подготовленных ими учеников продолжали свою деятельность и в советской России, внеся огромный вклад в науку и практику уже в новых условиях.
В описываемый период общее число студентов-медиков составляло около 8600 чел., ежегодно диплом получали без малого 1000. В результате усилий ВУЗов их численность неуклонно росла. Если в 1889 г. в России насчитывалось примерно 13 тыс. врачей, то в 1910 г. — 24,8, а в 1915 г. — уже более 33 тыс. По этому «валовому» показателю Россия вышла на 3-е место в мире (после Японии и Германии). Причём интересна динамика: один врач в 1911 г. приходился на 6360 чел., а в 1914 г. — уже на 5140. В сельской местности в 1914 г. врач обслуживал в среднем 20 тыс. чел., в городе — 1,8 тыс. Здесь речь идёт именно о врачах — т.е. лицах с высшим медицинским образованием. Но имелись также и фельдшеры — лица со средним медобразованием. Они должны были выполнять функции помощников врачей и работать под их наблюдением, однако, компенсируя нехватку оных, нередко действовали самостоятельно (преимущественно в деревнях). Понимая это, власть заботилась о повышении их квалификации: в 1897 г. вышел «Новый нормальный устав земских фельдшерских школ», по которому в программах преподавания доля общеобразовательных предметов сократилась в пользу специальных дисциплин (гинекология, санитария, детские, глазные, ушные болезни, даже психиатрия). По состоянию на 1910 г. в России насчитывалось 36 тыс. фельдшеров.
Объявления в еженедельной медицинской газете "Русский врач", № 18, май 1915 года (Из разных губерний, несколько из огромного множества подобных):


Появление всё новых и новых кадров расширяло радиус действия медицинских учреждений. Постоянно увеличивалось количество лечебных участков: в 1902 г. их было 2892, а в 1913 г. — 4282. Количество больниц к концу 1913 г. составило более 8,1 тыс. (без учёта родильных приютов и психлечебниц). Как следствие, стремительно росло количество населения, получившего медицинскую помощь: если в 1901 г. по всей России таковых было 49 млн. чел., то в 1913 г. — уже 98 млн. (2/3 от общего количества населения). Причём более 90% больных обращалось именно в общественные заведения. В самых крупных городах России (Москве, Санкт-Петербурге, Киеве, Харькове, Одессе) число врачей на душу населения не уступало ведущими мировым центрам — Вене, Берлину, Парижу.
По прочтении вышеизложенного может возникнуть закономерный вопрос: как же обстояло дело с заболеваемостью и смертностью в рассматриваемый период? Можно ли полагать, что благодаря развитию медицинских учреждений и различных отраслей охраны здоровья были достигнуты какие-либо успехи? Пока что распространено представление о том, что, несмотря на все усилия общества и государства, Россия находилась в плачевном положении: постоянные эпидемии заразных болезней, высокая общая и особенно детская смертность. Указывается на сильное отставание по многим параметрам от «передовых стран»: европейских и США.
На первый взгляд, многое из перечисленного верно — если брать ситуацию в статике, «по состоянию на 1913 год», и оценивать её из современности. Однако если рассматривать динамику — скажем, сравнивая показатели 1910-х гг. с показателями предыдущих десятилетий, — то можно убедиться: активная работа на данном направлении, финансовые вложения, организационные усилия, просветительская работа уже дали более чем осязаемые плоды.
Возьмём для начала положение дел с заболеваемостью населения различными заразными болезнями. Для России эта проблема стояла весьма остро — ведь такие города, как, например, Астрахань, и такие транспортные артерии, как Волга, бывшие «воротами» для торговли и многих иных связей Европы и Азии, представляли собой естественный путь для распространения многих эпидемий. Вообще, развитие инфраструктуры, ставшее благом для экономики, привело в то же время к значительным издержкам для «народного здравия». Исследователи отмечали, что «чем доступнее был какой-либо район страны железнодорожному или пароходному сообщению, тем быстрее шло распространение болезней».
Поэтому, например, в начале 1890-х и на рубеже 1900—1910-х гг. имели место две масштабные эпидемии холеры. Однако интересно, что если смертность в первую эпидемию составила, по разным оценкам, 300—400 тыс. чел., то во вторую умерло чуть более 100 тыс., т.е. втрое-вчетверо меньше. Количество переболевших также заметно снизилось: с 600 тыс. до около 300 тыс. чел. Впрочем, холера уже нечасто приобретала широкое распространение — бóльшую роль играли иные болезни. Так, в 1913 г. наибольшее число заболевших пришлось на грипп (23% от общего количества — 3,6 млн. чел.), малярию (22% — 3,5 млн.), сифилис (8% — 1,2 млн.). Причём малярия, чесотка и многие другие болезни держались на высоком уровне, в первую очередь, из-за низкого уровня бытовой культуры и санитарных условий сельского населения, из-за пагубных традиций, сопровождавших деторождение и воспитание новорожденных. Тот же сифилис в 80—90% случаев распространялся бытовым путём. Причём его распространение усугублялось отсутствием эффективного средства лечения (первое лекарство от этой болезни, сальварсан, появилось в продаже лишь в 1910 г.). Похожего рода факторы обусловливали распространение тифов, детских инфекционных заболеваний.
Причём приходится отметить: как ни парадоксально, борьба с распространением болезней встречала сопротивление самого сельского населения. Недоверие к «городским» (медикам, чиновникам, земцам), стойкое следование традициям и «заветам дедов», обильно сдобренные суевериями, приводили к тому, что крестьяне избегали обращаться за медпомощью (среди прочего, не считали серьёзными заболеваниями корь и коклюш), не исполняли врачебных указаний (часто во время цинги отказывались от выдававшегося им мяса, молока и масла), во время обследований скрывали больных. Борьба с оспой, проводившаяся путём прививок, поначалу даже вызывала массовые волнения селян, уверенных, что их приехали «резать» — хотя постепенно основная часть населения поняла важность этих мероприятий (сопротивлялись им лишь мусульмане, старообрядцы и сектанты).
Но не только возмущался «простой люд» — многие представители образованных слоёв не верили в эффективность врачебных усилий. Так, попытки принять закон об обязательном оспопрививании провалились в значительной степени из-за противодействия противников вакцинирования из числа медицинской элиты. Скептически были настроены иные «властители дум»: к примеру, писатель Л.Н. Толстой решительно противился прививкам, а на уговоры отвечал: «Ну, привейте к сапогу». Даже сам Император Александр III, по воспоминаниям приближённых, «не любил лечиться, не особенно верил в могущество врачебной науки и считал медицину “бабьим делом” – уделом спальни и детской…». В этих условиях широкая и настойчивая просветительская работа становилась для медицинского сообщества не чем-то второстепенным, а самой что ни на есть насущной задачей. Впрочем, новые поколения, вступавшие в активную жизнь на рубеже веков, в массе своей осознавали важность заботы о собственном здоровье.
Несмотря на все трудности, широкая программа санитарного просвещения населения и мероприятий по борьбе с опасными заболеваниями осуществлялась планомерно и неуклонно. Велась работа по оздоровлению малярийных мест, на которую накладывалась работа по хозяйственному освоению территорий. Благодаря этому, например, на Кавказе и в северных губерниях страны заболеваемость этой болезнью значительно снизилась. Программа первичного оспопрививания в течение 1901—1908 гг. охватила около 40 млн. чел. по всей стране, причём к 1911 г. прививалось до 91% новорожденных. Правда, поначалу наблюдались различные проблемы, например, большой процент неудачных и недостаточное количество повторных прививок, в связи с чем в 1914 г. вышло новое положение об оспопрививании. Но как бы то ни было, а уровень заболеваемости этой болезнью всего лишь за несколько лет упал вдвое: с 143,8 тыс. чел. в 1909 г. до 72,2 тыс. в 1913 г.
Столь же показательно положение со смертностью. Часто указывается на невысокую «продолжительность жизни» населения России (29—30 лет на рубеже XIX—XX вв.). Для начала стоит отметить, что это показатель не продолжительности жизни как таковой, а ожидаемой продолжительности жизни при рождении. Показатель достаточно абстрактный и ничего, в сущности, не характеризующий — как и всякая «средняя температура по больнице», особенно для России. Его низкий уровень объяснялся высокой детской смертностью — младенческой и в первые годы жизни. Статистика для этой категории имеется не по всей Империи, а только по губерниям Европейской России и только до 1912 г. Всё же, согласно ей, если в 1901 г. коэффициент умерших составлял 298,8 на каждую 1000 родившихся, то к 1913 г. он снизился до 241 — улучшение, может быть, не слишком впечатляющее, но всё же указывавшее на вполне определённое направление. Авторитетный демограф С.А. Новосельский комментировал положение дел так: «Смертность обнаруживает понижение как в грудном возрасте, до 1 года, так и в возрастах выше 1 года, причем понижение смертности в грудном возрасте происходит медленнее понижения её в возрастах старше 1 года».
В процентах младенческая смертность в последние десятилетия существования Российской Империи выглядит так:
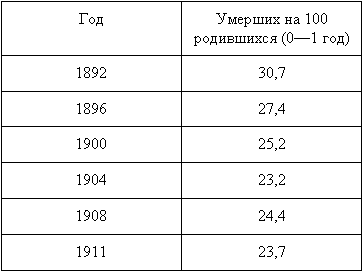
Интересно, что данные по Европейской России рубежа 1900—1910-х гг. оказываются сравнимы с показателями таких стран, как, например, Австро-Венгрия или Румыния (20%), а также не слишком сильно отстают от средних по Германской Империи (16—19%). Зарубежные исследователи указывают, что средний уровень смертности во младенчестве и на первом году жизни (infant mortality) в Австрии, Бельгии, Дании, Франции, Германии и Швеции составлял 28,5% в 1900 г. и 22,1% в 1913 г. То есть наша страна если и отставала от «передовых и цивилизованных», то это отставание не было критическим и непреодолимым.
Ещё интереснее то, что в России темпы снижения смертности опережали таковые в Европе. Впрочем, подобные сопоставления вряд ли имеют какой-либо практический смысл — ведь развитие государств это не гонка, в каждой стране свои социокультурные условия, этнорелигиозные особенности, традиции и обычаи, на корректировку которых могут порой уйти десятилетия. Проблем детства это касается едва ли не в первую очередь.
Но если с младенческой смертностью дела, при всех улучшениях, обстояли напряжённо, то в других сферах гордиться было чем. Так, поистине впечатляюще выглядят результаты снижения смертности от заразных болезней (в тыс. чел.):
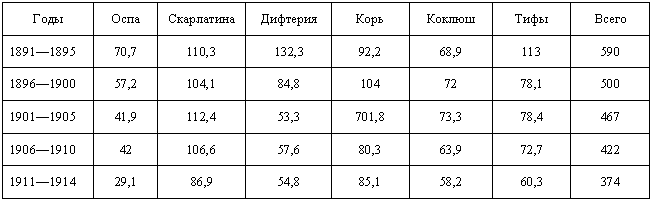
Примечание: В столбце "Корь" в данных за 1901-1905 г.г. содержится опечатка ( вместо 701,8 следует читать 107,8)
Как следствие, снижалась общая смертность: пик её в рассматриваемый период — 41 на 1000 чел. — пришёлся на 1892 г., когда особенно свирепствовала эпидемия холеры, а также сказались результаты масштабной засухи и последовавшего за ней неурожая. В последующие же годы смертность неуклонно падала:
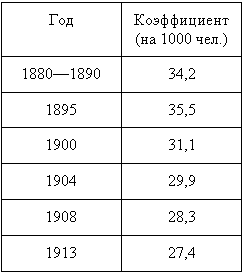
Это внушительные успехи, говорящие об огромной и — самое главное — результативной работе. К тому же сказывался и общий закон падения смертности на фоне роста экономического развития в развитых промышленных странах.
В то же время, нужно понимать, что «охрана народного здравия» всё же находилась в стадии становления, пусть и активного, дающего осязаемые плоды. Почивать на лаврах определённо не стоило — это, к примеру, отмечал Император Николай II, уделявший много внимания развитию медицины и в целом положению населения страны. В 1908 г. в своей резолюции на доклад Министра внутренних дел он писал: «Обращаю самое серьёзное внимание на безотрадное состояние в России врачебного дела. Необходимо во что бы то ни стало добиться не только улучшения его, но и правильной постановки. Нужно быть в состоянии предупреждать эпидемии, а не только бороться с ними. Требую, чтобы безотлагательно было разработано и внесено на законодательное рассмотрение дело упорядочения в России санитарно-врачебной организации».
То есть впереди было ещё немало серьёзной работы. Однако врачи в массе своей, отдавая дань сложности ситуации, смотрели в будущее с оптимизмом — тем более что для этого имелись все основания. Ведь за очень короткий промежуток времени смертность (исключая ранние возраста) существенно понизилась во всех возрастных категориях. Благодаря этому в Империи начался настоящий демографический взрыв, продолжавшийся вплоть до 1920-х гг. Если перепись 1897 г. зафиксировала численность населения страны (без Финляндии) на отметке 125,6 млн. чел., то по состоянию на 1914 г. этот показатель составил 165,7 млн., а к 1917 г. почти достиг 170 млн.
Таким образом, за неполные двадцать лет населения России увеличилось более чем на 40 миллионов человек! Таких темпов прироста ранее в отечественной истории не было никогда. Причём показатели шли вверх ежегодно, вне зависимости от каких бы то ни было катаклизмов — войн, неурожаев, эпидемий, политической нестабильности. Даже наметившееся в городах снижение рождаемости не влияло на общую тенденцию в силу относительной малочисленности городского населения. И именно на основе этого, а также с учётом постоянных совершенствований в постановке дела «охраны народного здравия» и общего повышения уровня жизни населения, знаменитый русский учёный Д.И. Менделеев сделал свой демографический расчёт, согласно которому к середине ХХ в. численность населения России должна была составить 283 млн. чел.
Этот прогноз впоследствии неоднократно подвергался критике, однако факт остаётся фактом — произведённые параллельно его же расчёты прироста населения для США и некоторых других стран претворились в жизнь с высокой степенью точности. На этом основании можно утверждать, что, не будь в истории России катаклизмов, вызванных трагическими событиями 1917 и последующих лет, современная численность населения страны значительно превосходила бы имеющуюся и демографическая проблема не стояла бы с такой остротой.
Продолжая тему заболеваемости и смертности — уже в компаративном аспекте, — отметим, что начавшиеся ещё в дореволюционный период, устоявшиеся в советский и до сих пор бытующие в литературе прямолинейные сопоставления России с европейскими странами (как ведущими, так и второплановыми) нужно оценивать трезво. Прежде всего, потому, что в таких сравнениях изначально велика доля политического заказа и просто демагогии — достаточно сказать, что они начались с лёгкой руки представителей либеральных кругов, которые стремились доказать «отсталость» России и особенно её государственного строя, преимущества демократических форм правления. Позднее, в советское время, эти сравнения преследовали уже откровенно идеологическую цель: очернения имперского периода истории и представления установившегося политического строя в выгодном свете. Ныне же они превратились, по сути, в рутину, некритично воспроизводимую с не вполне ясными целями (а скорее, просто по инерции).
Между тем, при таких сравнениях сразу возникает вопрос о правомерности. Не секрет, что на показатели распространения заболеваемости теми или иными болезнями сильно влияют географический фактор (который в случае России особенно нагляден), численность населения, его культурный уровень. Естественно, что даже во Франции или Германии, не говоря уже, например, о Норвегии, куда легче наладить широкую и разветвлённую сеть учреждений медицины и гигиены — и в территориальном плане, и в финансовом, и учитывая численность населения. Хотя интересно, что, при кажущейся лёгкости решения этой задачи, упомянутые страны долгое время испытывали большие трудности. Так, в середине 1880 — начале 1890-х гг. в Западной и Центральной Европе бушевала эпидемия холеры: во Франции она охватила 20 департаментов, в Австрии — 35 городов и местечек, крупное распространение приобрела в Германии, где поразила 267 городов. В одном только Гамбурге за 5 месяцев 1892 г. от неё умерло 8,6 тыс. чел. В Испании заболело около 340 тыс. чел., из которых умерло примерно 120 тыс. В той или иной части Европы и в начале ХХ в. то и дело вспыхивали эпидемии тифа, менингита и прочих болезней. Наконец, эпидемическая ситуация резко ухудшилась в годы Великой Войны.
Кстати, подобно России, в Европе эпидемии служили делу развития медицинской науки — достаточно вспомнить деятельность таких врачей, как Л. Пастер, Р. Кох, П. Эрлих и мн. др. Французская комиссия во главе с Пастером в 1884 г. отмечала: «При современном уровне наших знаний, раз эпидемия холера коснулась какой-либо точки европейского континента, нет средств остановить её движение». Однако именно во время борьбы с этой эпидемией и были сделаны различные научные открытия, способствовавшие создание вакцин против холеры и иных инфекционных заболеваний.
Что касается других недугов, то укажем, что официальные российские показатели по онкологии были ниже средних по Европе, по сердечно-сосудистым заболеваниям — примерно равны. Уровень поражения болезнями дыхательных путей был одинаков в России и Франции. По смертности от кори и коклюша наша страна отставала от Англии (не путать с Великобританией), потерям от туберкулёза — от Австрии и Франции. Причём проблема этого последнего заболевания беспокоила русское общество: улучшение регистрации привело к увеличению показателей численности больных. В 1909 г. возникла Всероссийская лига для борьбы с туберкулёзом, начали активно открываться диспансеры и амбулатории-попечительства (к 1913 г. уже 48 отделов лиги и 10 обществ по всей страны имели таковые), разворачивалась большая работа по улучшению, прежде всего, бытовой обстановки рабочих.
Однако прямые сравнения показателей заболеваемости вряд ли действительны ещё и из-за особенностей сбора данных о ней. А с медицинской статистикой в европейских странах в начале ХХ в. дело обстояло не лучшим образом. Современные исследователи даже констатируют, что «в Западной Европе статистики заболеваемости, по сути, не было в 1880—1890-е гг.» [49]. Но и позднее в этом деле не произошло кардинальных сдвигов. Дело, прежде всего, в том, что отсутствовал учёт в виде, схожем с принятым в Российской Империи. Значительный объём помощи населению приходился на долю частнопрактикующих врачей, что создавало естественные препятствия для сбора информации. А отсутствие сети поликлинических учреждений не позволяло наладить изучение общей заболеваемости. Различались методы изучения и получения показателей, из-за чего пострановые данные зачастую оказывались несопоставимы. Не существовало единой медстатистики для таких крупных держав, как Германия, где данные выявлялись отдельно по каждому из входящих в Рейх княжеств, и Великобритания, где учёт шёл по её составным частям (Англия и Уэльс, Шотландия, Ирландия). Лишь статистика заболеваемости туберкулёзом, сифилисом и некоторыми другими инфекционными болезнями существовала на правах государственной, хотя далеко не везде. Наконец, даже централизованные службы здравоохранения на правах государственных ведомств в большинстве зарубежных стран — Великобритании, Франции, Италии, Польше, Японии, Канаде и др. — появились позже, чем в России (это произошло в 1920-е гг.).
В этой связи представляется, что гораздо более правомерно сравнивать Россию с США — передовой промышленной державой, которая, в то же время, являлась страной, схожей с нашей по таким параметрам, как географический, территориальный, инфраструктурный, даже демографический (численность её населения в начале ХХ в. соответствовала показателям Европейской России). И при таком сравнении окажется, что в 1913 г. официальная статистика обоих стран фиксировала примерно одинаковый порядок относительных цифр смертности от инфекционных болезней на 100 тыс. чел. населения. Причём для России показатель был 471, а в США — около 500. Население Соединённых Штатов особенно сильно страдало от пневмонии, туберкулёза и желудочно-кишечных заболеваний.
Показатели эти — даже с поправкой на несовершенство учёта (причём здесь сравнение снова окажется не в пользу американцев) — весьма красноречивы. А вывод из них таков: для государств со столь обширной единой территорией, как Россия, высокий уровень заболеваемости и смертности представлял естественную проблему, и наша страна отнюдь не может считаться примером «худшей в мире организации здравоохранения» (подобного рода заявления до сих пор можно встретить в текстах недобросовестных публицистов и блоггеров).
Интересно, что сами зарубежные учёные весьма трезво оценивали состояние дел в своих странах и ставили высокую оценку достижениям русских медиков. Так, на Международной гигиенической выставке 1911 г. в Дрездене материалы земской санитарной статистики вызвали общее восхищение широтой охвата данных. За Россией был единодушно признан бесспорный приоритет в организации учёта заболеваемости. Известный немецкий статистик Е. Ресле, ознакомившись с постановкой медицинского дела и методикой сбора данных, писал: «Ясно, что этому самому могущественному из всех народов, так основательно исследующему свои жизненные условия и с такой преданностью думающему о том, как их улучшить, должно принадлежать будущее этого мира».
К сожалению, этому весьма лестному пророчеству не суждено было сбыться. Поступательное движение российской медицины замедлила Великая Война, явившаяся для неё настоящей проверкой на прочность. Боевые действия на обширных территориях, перемещение огромных масс населения, приведшие к напряжению для транспортной сети и хозяйства многих городов страны, трудности быта резко увеличившейся численно армии обусловили в 1914 и особенно 1915 гг. всплеск заболеваний холерой, тифами, натуральной оспой, дизентерией. Правда, уже в 1916 г. по всем этим болезням отмечалось резкое снижение заболеваемости, — однако улучшение ситуации оказалось недолгим из-за трагических событий 1917 г. Пришедшее к власти «Временное правительство» отменило действие всех установлений эпохи монархии — в том числе и Врачебного устава, служившего «основным законом» для русской медицины. Большевицкая партия не только довершила дело своих предшественников, но и пошла гораздо дальше. В 1918 г. было создано единое государственное ведомство — наркомат здравоохранения, взявшее на себя функции руководства медицинским делом в стране. Земства же не просто были уничтожены — борьбу с «наследием земщины» наркомздрав Семашко объявил чуть ли не главной целью своего деятельности. Земские больницы и созданные на деньги благотворителей лечебницы национализировались, результатом чего стало уничтожение общественной и частной сфер медпомощи. Зато новая власть без особых усилий получила в свои руки разветвлённую сеть заведений здравоохранения. Оказалась фактически парализована и деятельность общественных организаций русских врачей, в массе своей вставших в оппозицию режиму (последним в 1925 г. исчезло Пироговское общество).
Борьба с «земщиной» обусловливалась не только идеологическими разногласиями — большевики, по сути, присвоили все её основополагающие черты. Бесплатность, общедоступность, упор на профилактику, единство науки и практики — всё это с присущей им лёгкостью было объявлено нововведением советской власти. Сохранили даже такие элементы, как система фельдшерской помощи: годами большевики поносили «фельдшеризм» как суррогат медицинской помощи «для мужиков». Однако «сейчас фельдшеры в своей белой униформе весьма распространены в СССР, являясь или помощником врача, или работая самостоятельно на бескрайних просторах, там, где число врачей недостаточно».
Конечно, в свете этого достижения земской медицины замалчивались или всячески принижались. Лишь недавно исследователи начали отмечать, что «если термин “земская” заменить словом “советская”, то все формулы остаются совершенно приемлемыми», что «пришедшие к власти большевики унаследовали от старого режима систему, во всех отношениях подходящую для функционирования в условиях социализма» . Увы, широкое осознание этой истины — до сих пор дело будущего.
Между тем, за границей богатейшее наследие русской науки и практики оказалось оценено по достоинству: в 1934 г. Лига Наций рекомендовала систему земской медицины как образец для всех развивающихся стран, а затем принципы её организации и деятельности легли в основу функционирования Всемирной организации здравоохранения. В этой связи представляется, что и у нас в стране назрел пересмотр отношения к отечественным достижениям конца XIX — начала ХХ вв. Необходим отказ от устаревших, идеологически мотивированных суждений и оценок прошлого, трезвый и даже — комплиментарный взгляд на ход и результаты развития данной, важнейшей сферы жизни наших народа и страны.
Авторство и полная версия статьи:
Авторство и полная версия статьи:
Комментарии
Отправить комментарий